Das größte Organ unseres Körpers, die Haut, trennt räumlich das „Innen“ vom „Außen“ und erfüllt darüber hinaus eine Reihe wichtiger, zusätzlicher Aufgaben. Dazu zählen:
- die maßgebliche Prägung des optischen Erscheinungsbildes eines Mensche
- die Thermoregulation
- die Vitamin-D-Synthese
- die Immunabwehr (Langerhans-Zellen;
T-Lymphozyten) - der UV-Schutz mit Bildung einer Lichtschwiele samt Melatoninsynthese und -speicherung in der Basalschicht.
Bis auf die Haut blamiert
Was würden Sie einer Kundin/einem Kunden raten, die/der unter episodischem Erröten leidet? Dabei werden plötzlich fleckige Rötungen auf Wangen, Hals und Oberkörper sichtbar, und die Betroffenen spüren mit der Rötung ein Wärmegefühl und eine Enge, die oft noch von Schwitzen begleitet werden. Pathomechanistisch beteiligt kann das autonome Nervensystem sein – aber auch neurologische Störungen (M. Parkinson, Migräne, MS) oder psychische Erkrankungen mit Panik und Angst können die Ursache sein. Wenig besorgniserregend hingegen sind benigne Auslöser wie:
- Stress, Affekte, Schamröte
- hohe Umgebungstemperatu
- stark gewürzte, scharfe Speisen („Glutamatflush“)
- Fieber bei Infektionen
Unter den Behandlungsmaßnahmen steht die Meidung der Auslöser an erster Stelle. Flush an anderen Körperstellen kann als Hinweis auf sekundäre Ursachen gelten.
Ärztinnen und Ärzte verordnen in dieser Indikation meist Betablocker wie Propranolol 10–40 mg/2–3 x täglich oder Atenolol 12,5–25 mg 1x täglich. Bei Frauen mit starken Hitzewallungen und Flush kann vorübergehender Hormonersatz die Beschwerden dämpfen, bei Angst und Panikstörungen sind SSRI in der Lage, indirekt auch den Flush zu lindern.
Wenn Licht zur Belastung wird
Der Frühling lässt die dunklen Wintertage nun endlich vergessen, denn Licht belebt die Psyche und bessert depressive Verstimmungen. Dazu reicht schon ein 30- bis 60-minütiger Aufenthalt in der Sonne bei klarem Himmel. Die Schattenseite des ungetrübten Sonnenlichtes ist der beträchtliche UV-Anteil. So manche Vorsichtsmaßnahmen gegen akute Lichtreaktionen – wie Sonnenbrand und Polymorphe Lichtdermatose (von Laien fälschlicherweise als „Sonnenallergie“ bezeichnet) – sind Anlass für Gespräche an der Tara.
Typische Altersverteilung bei Lichtdermatosen:
- Kindheit:
– PLD („juvenile Frühlingseruption“)
– photoallergische Kontaktdermatitis
– Porphyrien in der Kindheit - Jüngere Erwachsene:
–PLD
– medikamentös induzierte Lichtdermatose
– solare Urtikaria
– chronisch aktinische Keratinitis
– Rosacea
– Lupus erythematodes
– Porphyrien - Ältere Erwachsene:
– chronisch aktinische Dermatitis
– medikamenten-induzierte Fotodermatose
– photoallergische Kontaktdermatitis
– Dermatomyositis
Hauterkrankungen, die sich durch Licht verschlimmern:
- Rosacea
- Herpes
- Weißflecken-Krankheit (Vitiligo)
- Lupus erythematodes
PLD als Folge der Sonnenstrahlung
Die Polymorphe Lichtdermatose ist mit 90 % an allen lichtinduzierten Hauterkrankungen (Photodermatosen) beteiligt. Es handelt sich um eine vielgestaltete („polymorphe“) Krankheit, die individuell unterschiedlich verläuft und bei der stark juckende, nicht-einheitliche Hautveränderungen auftreten, die mehrheitlich von der UV-A-Strahlung des Sonnenlichts hervorgerufen werden. Vermutlich kommt es im Winter zu einer Entwöhnung vom Sonnenlicht. Eine PLD tritt vorwiegend in den Monaten März bis Juni und bei Tourist:innen auf, die in sonnenreichen Regionen urlauben. Die PLD kennt keinen Altersgipfel, kommt aber gehäuft bei Frauen vor.
Zunehmende UV-Toleranz
Eine typische PLD beginnt mit initialem Juckreiz, gefolgt von fleckigen Erythemen, die sich eindeutig von der diffusen Rötung eines Sonnenbrands unterscheiden. Im weiteren Verlauf treten die typischen Efflo-
reszenzen entsprechend der jeweiligen Variante (kleine Bläschen, Papeln oder fleckige Rötung) auf. Bei heftigerem Verlauf entzünden sich die betroffenen Hautpartien. Sie entwickeln sich wenige Stunden bis einige Tage nach Sonnenexposition und erscheinen bevorzugt am Halsausschnitt, an den Oberarmen, am Handrücken, an den Oberschenkeln und seitlichen Gesichtspartien. Im Verlauf des Sommers entwickeln viele Patient:innen eine Sonnentoleranz – selbst nach stärkeren Sonnenbädern. Es ist davon auszugehen, dass Betroffene mit einem saisonal chronisch rezidivierenden Verlauf rechnen müssen. Die UV-Toleranz nimmt dabei jedes Jahr bis zum Herbst zu.
Sonnenurtikaria seltener
Im Gegensatz dazu ist die Sonnenurtikaria wesentlich seltener. Die Haut juckt intensiv und ist gerötet oder weist Striemen auf. Alle sonnenexponierten Hautstellen sind davon betroffen – auch bei sehr kurzer Sonnenexposition. Charakteristisch ist die überaus rasche Hautreaktion sogar innerhalb von Minuten nach Sonnenkontakt. Über den Sommer nimmt – wie bei der PLD – auch bei der Sonnenallergie die UV-Toleranz zu, aber nur in geringerem Ausmaß.
Geduld bei der Phototherapie
Primäre Maßnahmen betreffen UV-dichte Textilien, das Meiden der Mittagssonne und richtig angewendete und ausreichend dosierte Sonnenschutzmittel. Als besonders wirksam wird die Phototherapie bei PLD eingestuft. Man darf aber nicht ungeduldig werden, weil 15 bis 20 Einzelsitzungen nötig sind, die jedes Jahr wiederholt werden müssen. Alternativ werden orale Corticoide über einen kurzen Zeitraum eingesetzt. Betacarotin und Hydroxychloroquin wurden früher öfters verwendet, waren aber nur
selten ausreichend wirksam.
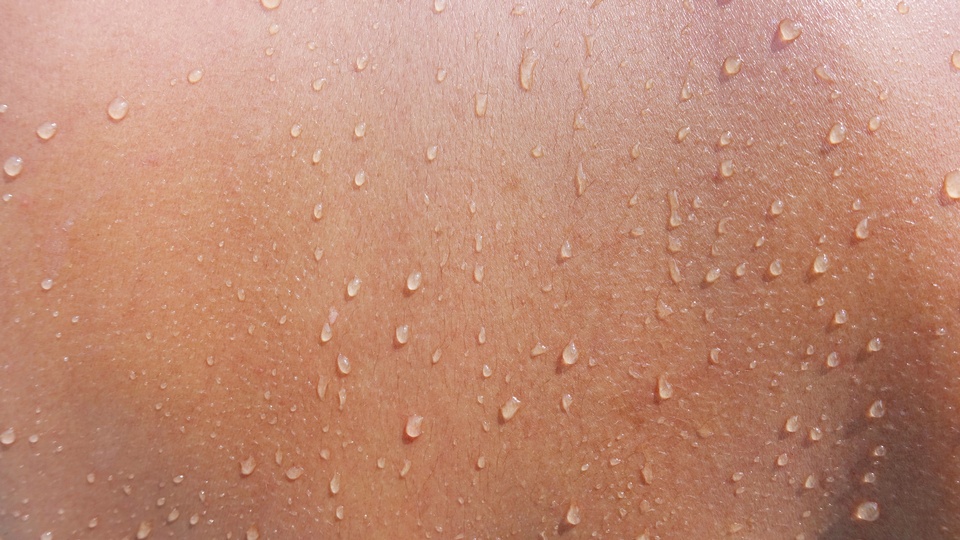
Schweiß als „Thermoschutz“
Schwitzen ist ein wichtiger Regulationsmechanismus des Körpers zum Schutz vor Überhitzung. Die Effektivität des Schwitzens kann man indirekt an der Tagesmenge von Schweiß ablesen, die einige Liter betragen kann. Der Hypothalamus ist das Zentrum für die Temperatur- und Stoffwechselregulation und seine Einstellung. Wird eine vorgegebene Schwelle überschritten, so muss der Überschuss an Wärme abgeführt werden. Dies gelingt effektiv über die Verdunstungskälte.
Laut der S1-Leitlinie „Definition und Therapie der primären Hyperhidrose“ (AWMF S1-Leitlinie Reg. Nr. 013-059, Stand: November 2017) wird die Hyperhidrose nicht aufgrund der gebildeten Schweißmenge, sondern der Fehlfunktion des Schwitzens definiert. Dermatolog:innen haben verschiedene Stadien jeweils für das Schwitzen in den Achselhöhlen sowie an Händen und Füßen definiert. Danach unterscheidet man leichte (Grad I), mäßig starke (Grad II) und starke (Grad III) Hyperhidrose.
Grenzen der Selbstmedikation
- nicht kontrollierbare, andauernde intensive Schweißbildung mit Einschränkung von Lebensqualität und Berufsausübung
- starke fokale Schweißbildung an Händen, Füßen, Achseln oder Stirn bei der geringsten Aufregung; bei Anstrengung starke Schweißbildung am Rumpf oder Kopf – selbst bei normalen Umgebungstemperaturen
- anhaltende Schweißausbrüche nach überstandenen Infekten
- Begleitsymptome wie Glieder-, Muskel-, Rücken- oder Kopfschmerzen, starker Durst, Blässe, Magen-Darm-Probleme
- neurologische Erkrankungen mit Nervosität, Ängsten und depressiven Verstimmungen; Panik mit Schweißausbrüchen und Zittern
- Schwindel und Herzrasen
Hilfe in Sicht
Aluminiumchlorid-Hexahydrat oder -acetat gelten als Mittel der Wahl. Sie bilden in den Gängen der ekkrinen Schweißdrüsen einen Komplex mit Mucopolysacchariden, der die Ausführungsgänge verschließt. Daraus leiten sich ein retardierter Wirkeintritt ab sowie der Tipp, die Anwendung wegen der besseren Haftung am Abend vorzunehmen. Eine morgendliche Reinigung der Haut reduziert Überempfindlichkeitsreaktionen. Bei einsetzender Schweißhemmung kann die Häufigkeit der Anwendung schrittweise reduziert werden.
Ob Aluminiumsalze in Kosmetikprodukten das Risiko für Brustkrebs oder Morbus Alzheimer erhöht? Dazu liegt die Stellungnahme des Wissenschaftlichen Ausschusses für Verbrauchersicherheit der EU (SCCS) mit der Bewertung aktueller Studien vor: Es liegen keine Bedenken bei Aluminium-Konzentrationen von bis zu 10,6 % in Sprüh-Antitranspirantien und bis zu 6,25 % in anderen Antitranspirantien vor.
Erstversorgung bei Hitzschlag und Sonnenstich
Die schwerste Form einer Überhitzung des Körpers ist der Hitzschlag, der leider tödlich enden kann. An seinem Beginn stehen kurze Anzeichen von Desorientiertheit und auffälliges Verhalten, gefolgt von Bewusstseinsverlust. Der Blutdruck nimmt ab, die Herzfrequenz steigt auf > 100 Schläge pro Minute, und die rektal gemessene Körpertemperatur erreicht 39–45 °C. Es ist dringend erforderlich, für rasche ärztliche Hilfe zu sorgen, denn es herrscht Lebensgefahr! Als erste Maßnahme soll man den ganzen Körper mit Wasser besprühen (abwaschen oder begießen) und gleichzeitig kühle Luft zufächeln. Nicht empfehlenswert ist es, die bewusstlose Person vollständig in kaltes Wasser zu legen oder mit Eisbeuteln zu kühlen. Die Kühlungsmaßnahmen sollen beim Transport auf die Intensivstation fortgesetzt werden.
Einen harmlosen Verlauf nimmt der Sonnenstich, wenn bei der/dem Betroffenen das Bewusstsein erhalten bleibt. Einen Sonnenstich bekommt man bei längerem Aufenthalt in der prallen Sonne mit ungeschütztem Kopf. Die Symptome sind
- Kopfschmerz
- Reizbarkeit
- Übelkeit
- Schwindel
- und weitere zentralnervöse Erscheinungen.
Bei einem Sonnenstich genügt es, die/den Betroffene/n in ein kühles Zimmer zu bringen und für Ruhe und Flüssigkeitszufuhr zu sorgen.
Quelle
1 EbM-Guidelines/evidenzbasierte Medizin für Klinik und Praxis. Kapitel Fotodermatitis. Susanne Rabady und Andreas Sönnichsen (Hg.), Verlagshaus der Ärzte, 2018